Neurinomul de acustic
Cauze și simptome
Ce este neurinomul de acustic?
Neurinomul de acustic este o tumoră benignă care se dezvoltă din teaca de mielină a unuia din nervii vestibulari, din așa-numitele celule Schwann, de aceea denumirea corectă știinţific este de „schwannom vestibular”. Particularitatea ei este că se dezvoltă într-un spaţiu restrâns, în contact cu trunchiul cerebral, cerebelul și cu o parte din nervii cranieni, mai ales nervul acustic și facial, dar și nervul trigemen și glosofaringian, atunci când ajunge la dimensiuni mari. Crescând, neurinomul de acustic deplasează și comprimă aceste structuri, ceea ce determină simptomatologia.
NA este o tumoră frecventă, reprezentând cca 15-20% din tumorile cerebrale la adulţi. Trebuie subliniat caracterul benign al tumorii, care nu invadează formaţiunile nervoase învecinate și nu metastazează. O foarte mică parte din neurinoame au caractere de agresivitate histologică, ceea ce poate cauza recidive locale.
De ce apare neurinomul de acustic?
În majoritatea cazurilor nu există o cauză cunoscută de apariţie a neurinomului de acustic, fiind vorba de cazuri sporadice, care nu se transmit genetic descendenţilor. În cadrul diviziunii normale a celulelor Schwann din teaca nervului vestibular se produce o mutaţie genetică ce determină înmulţirea necontrolată a acelei celule.
Există un subgrup de neurinoame care apar în cadrul unei boli genetice care se numește Neurofibromatoză tip 2, și care se caracterizează prin prezenţa unei mutaţii pe cromozomul 22. Această mutaţie determină apariţia de neurinoame de acustic (scwannoame vestibulare) bilaterale, neurinoame/schwannoame ale nervilor spinali precum și de alte tumori cerebrale, în special meningioame multiple. Această boală are o transmitere genetică, riscul de transmitere la descendenţi fiind de 50%.
Cum se manifestă?
Fiind o tumoră benignă, cu creștere lentă (1-5 mm/an în medie), neurinomul de acustic evoluează mult timp asimptomatic. Primele manifestări sunt vertijul (datorită afectării nervului vestibular) și scăderea auzului, în special pentru frecvenţele înalte, pe aceeași parte cu tumora. Frecvent în această fază pacienţii nu folosesc telefonul pe partea afectată. Pe măsură ce tumora crește, auzul diminuează progresiv până la pierderea totală și pot apărea semne de afectare a altor nervi cranieni: scăderea sensibilităţii sau durere pe jumătatea feţei (nervul trigemen), vedere dublă la privirea laterală de aceeași parte (nervul abducens), pareza facială (nervul facial – foarte rar) sau dificultăţi la înghiţit (nervii glosofaringian și vag). De asemenea, datorită comprimării cerebelului apare o scădere a preciziei mâinii pe partea tumorii și tulburări de mers. În fazele avansate, când tumora este foarte mare și comprimă trunchiul cerebral poate perturba circulaţia lichidului cefalo-rahidian (hidrocefalie), ceea ce determină cefalee (dureri de cap), tulburări de vedere prin edem papilar, accentuarea tulburărilor de mers și scăderea performanţelor intelectuale, iar în cazurile severe alterarea stării de conștienţă (somnolenţă sau comă).
Diagnostic și tratament
Cum se pune diagnosticul?
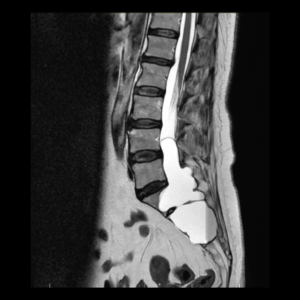
Diagnosticul se stabilește prin RMN cerebral cu substanţă de contrast sau, când nu se poate face RMN, prin CT. Examenul RMN pune în evidenţă tumora, dimensiunile ei, precum și deplasarea structurilor învecinate (trunchiul cerebral). Neurinomul de acustic captează substanţa de contrast, este bine delimitat și are extensie în conductul auditiv intern. Tot prin RMN se poate pune în evidenţă hidrocefalia obstructivă.
În afară de RMN, un examen important este audiograma, care arată gradul de afectare a auzului. În stadiile incipiente, de multe ori o modificare sugestivă a audiogramei poate îndruma pacientul către RMN și, astfel, către un diagnostic precoce.
Examenul oftalmologic poate identifica edemul papilar, cauzat de hidrocefalie și hipertensiune intracraniană.
Nu exista markeri sanguini pentru neurinomul de acustic.
Cum evoluează neurinomul de acustic?
Neurinomul de acustic este o tumoră cu creștere lentă de 1-5 mm/an. Poate avea perioade lungi de stagnare în care își menţine dimensiunile constante, pentru ca ulterior să își reia creșterea. Dezvoltându-se într-un spaţiu limitat, atunci când ajunge la dimensiuni mari (3-4 cm diametru) ajunge să comprime trunchiul cerebral și să determine hipertensiune intracraniană prin blocarea circulaţiei LCR (hidrocefalie). O altă complicaţie gravă, potenţial fatală, o reprezintă hernierea amigdalelor cerebeloase în gaura occipitală, ceea ce determină comprimarea bulbului rahidian și a centrilor cardiovasculari și respiratori de aici.
Care sunt opţiunile de tratament?
Când tumora este mică și nu determină simptome, poate fi urmărită prin RMN periodic, urmând a fi luată o decizie în caz de creștere.
În prezent există 2 posibilităţi de tratament pentru neurinomul de acustic: intervenţia chirurgicală sau radioterapia Gamma-knife. Alegerea între ele trebuie să ţină seamă de mai mulţi factori; dimensiunea tumorii, vârsta pacientului și gradul de afectare a auzului.
Gamma-knife constă în iradierea ţintită a tumorii și este indicată pentru o tumoră de maxim 2,5 cm diametru, peste această dimensiune având eficienţă redusă. Deși presupune un disconfort minim pentru pacient, GK nu are efect imediat, practic în primii 2 ani obţinându-se doar o stagnare a creșterii tumorale. Există o proporţie de cazuri în care tumora continuă să crească chiar și după GK. De aceea, la pacienţii tineri se preferă intervenţia chirurgicală chiar și la dimensiuni mici ale tumorii. Există cazuri în care un neurinom mic se dezvoltă foarte aproape de structurile urechii interne (cohleea), iar auzul este încă păstrat; în asemenea situaţii GK are risc mare de pierdere a auzului, preferându-se tratamentul chirurgical.
Intervenţia chirurgicală poate fi facută pentru orice dimensiune a tumorii, dar mai ales pentru tumorile mari, care comprimă trunchiul cerebral , în special cu hidrocefalie. De asemenea, pacienţii tineri sunt candidaţi pentru operaţie, mai degrabă decât pentru GK. Intervenţia chirurgicală vizează îndepărtarea completă a tumorii cu eliberarea structurilor nervoase comprimate de aceasta.
În rare cazuri hidrocefalia care însoţește neurinomul de acustic necesită o intervenţie de drenaj.
Intervenţia chirurgicală
Când trebuie facută operaţia?
Deoarece neurinomul de acustic este o tumoră benignă, cu creştere lentă, intervenţia chirurgicală se face în cele mai multe cazuri „la rece”, electiv, fără a avea caracter de urgenţă. Un neurinom mic, care nu afectează auzul, poate fi urmărit prin RMN periodic (la 6 luni) şi operat doar atunci când începe să crească sau să scadă auzul.
În general, atunci când auzul este scăzut dar prezent, cu cât intervenţia chirurgicală se face la dimensiuni mai mici ale neurinomului, cu atât şansele de conservare a auzului sunt mai mari; operaţia ar trebui facută, în consecinţă, cât mai repede după stabilirea diagnosticului.
Pe de altă parte, dacă auzul este pierdut, nu mai există un motiv de a grăbi operaţia. Cu toate astea, mai ales la tineri, nu trebuie așteptat prea mult timp deoarece neurinomul de acustic se dezvoltă, chiar dacă lent, şi poate ajunge la dimensiuni considerabile. Nu trebuie uitat că o tumoră mare înseamnă o operaţie mai lungă cu riscuri mai mari.
Evident, când au apărut deja complicaţiile (hidrocefalia, hipertensiunea intracraniană, suferinţele altor nervi cranieni decât acusticul), intervenţia chirurgicală trebuie făcută cât mai curând.
Cum se desfășoară operaţia?
Operaţia se desfășoară sub anestezie generală, pacientul stând culcat pe o parte sau într-o poziţie asemănătoare celei dintr-un fotoliu. Se face o incizie în spatele urechii, părul fiind îndepărtat doar de-a lungul inciziei. Echipamentul obligatoriu constă în microscop operator, neuromonitorizarea (pentru nervul facial și acustic) și aspiratorul ultrasonic. În funcţie de dimensiunea tumorii, operaţia poate fi mai lungă sau mai scurtă, mergând de la 4-5h la peste 12h. Timpul nu este o problemă, siguranţa pacientului fiind primordială. La sfârșitul operaţiei căpăcelul osos (voletul) se fixează la locul lui cu o plăcuţă de titan. Trezirea din anestezie are loc în sala de operaţie, ulterior pacientul fiind dus în secţia de Terapie Intensivă. Se recoltează fragmente tumorale pentru examen anatomo-patologic și imunohistochimic.
O importanţă fundamentală pentru succesul operaţiei îl au neuroanestezia, monitorul de nervi cranieni (facial şi cohlear) şi, desigur, microscopul operator.
Neuroanestezia de calitate este esenţială pentru operaţia de ablaţie a neurinomului de acustic. În primul rând este necesară scăderea presiunii intracraniene pentru a permite relaxarea cerebelului, care în caz contrar poate fi contuzionat. Aceasta se poate obţine prin controlul ventilaţiei, diuretice sau prin drenarea lichidului cefalorahidian (drenaj lombar). La fel de importantă este ajustarea permanentă a dozelor de anestezice pentru a compensa variaţiile de ritm cardiac şi de tensiune arterială care apar în timpul operaţiei datorită faptului că se lucrează pe lângă nervii vag şi trigemen şi pe lângă trunchiul cerebral. Neuroanestezia modernă, de calitate, asigură confortul atât al pacientului cât şi al chirurgului, chiar şi în operaţii de 15-20h, la finalul cărora pacientul se trezeşte în 5 minute după ce s-a pus ultimul fir de sutură la piele.
Monitorizarea nervilor cranieni – îndeosebi a nervului facial şi a nervului cohlear (acustic) este de o importanţă crucială pentru obţinerea unui bun rezultat chirurgical. Datorită tumorii, aceşti nervi sunt întinşi şi deformaţi astfel încât fără neurostimulator ei sunt imposibil de identificat; chiar şi în cele mai bune mâini operatorii riscul unei pareze faciale permanente sau al pierderii auzului este considerabil fără neuromonitorizare. Dintre cei doi nervi, facialul este mai bine identificat şi monitorizat, fiind un nerv motor. Pentru nervul auditiv eficienţa acestei tehnici este mai redusă.
Microscopul operator este un instrument obligatoriu în neurochirurgie în general, dar în special în cazul neurinomului de acustic. Fără marirea şi iluminarea asigurate de el, ablaţia unei asemenea tumori este în cel mai bun caz o chestiune de noroc. Dovada stă în statistici: în epoca pre-microscop mortalitatea operatorie era de 10-15% iar riscul de pierdere a facialului de peste 80%. Cu tehnicile moderne (neuroanestezie, neuromonitorizare, microscop operator) mortalitatea este aproape de zero iar riscul de pareză facială completă sub 2%.
Care sunt riscurile și complicaţiile operaţiei?
Principalele riscuri chirurgicale ţin de nervul auditiv și facial. La pacienţii cu auz prezent, funcţional, avem un risc de pierdere a auzului proporţional cu dimensiunea tumorii. La fel, pentru nervul facial, există un risc de afectare tranzitorie sau permanentă, de asemenea proporţional cu dimensiunile tumorii. La circa 10% din pacienţi putem avea la sfârşitul operaţiei un grad de pareză facială tranzitorie, care se remite în 1-2 luni, și care se datorează faptului că nervul facial a fost foarte întins, subţire și sensibil la manipularea chirurgicală. Pareza facială completă, datorată secţionării nervului facial, este foarte rară.
Alte complicaţii, rare, includ tulburări de sensibilitate facială datorită afectării nervului trigemen, tulburări de deglutiţie (nervii glosofaringian și vag) sau hidrocefalie care necesită un drenaj. În experienţa noastră, însă acestea sunt excepţionale.
Complicaţiile infecţioase (infecţii ale plăgii, meningită, infecţii pulmonare sau urinare) sunt excepţionale deoarece dispunem de săli de operaţii moderne, cu instalaţii de sterilizare performante şi respectăm protocoale stricte de prevenire a infecţiilor intraspitaliceşti.
Pentru prevenirea complicaţiilor hemoragice (hematoame) folosim materiale speciale care ajută la coagularea sângelui şi, desigur, acordăm o atenţie deosebită timpului de hemostază sub microscopul operator.
Tratamentul post-operator
Ce urmează după operaţie?
După operaţie, pacientul este transferat în secţia de Terapie Intensivă, unde este supravegheat peste noapte. În primele 24-48h poate exista vertij periferic și greaţă la schimbarea poziţiei capului, care dispar treptat. Hidratarea și alimentarea pe gură se reiau la câteva ore după operaţie, iar cel mai târziu a doua zi dimineaţă pacientul se ridică din pat.
A doua zi după operaţie se efectuează un RMN cerebral de control cu contrast, pentru a evidenţia eventualele complicaţii locale sau resturi tumorale. În funcţie de rezultatul RMN se iniţiaza și profilaxia trombozei venoase profunde. De asemenea, se începe mobilizarea activă și kinetoterapia.
Durata medie de spitalizare este de 3 nopţi postoperator. La domiciliu, pacientul continuă mobilizarea și kinetoterapia, evitând eforturile fizice în prima lună postoperator. Firele de sutură sunt resorbabile (la cca 3-4 săptămâni postoperator).
Îngrijirea plăgii presupune badijonarea cu soluţie de Betadină 10% de două ori pe zi până la căderea firelor. Legat de baie, se recomandă spălarea părului fără restricţii; după uscare se tamponează cu Betadină.
Rezultatul examenului anatomo-patologic durează în medie o săptămână și, în funcţie de el, se iau deciziile terapeutice în continuare. În majoritatea cazurilor, fiind vorba de o tumoră benignă, nu este necesar nici un alt tratament. Se face RMN cerebral cu contrast la 3 luni, ulterior la 6 luni, un an și la 2 ani postoperator. Dacă există resturi tumorale, urmărirea prin RMN va fi la intervale mai scurte (6 luni). În cazul în care se constată creșterea tumorii restante, se poate reinterveni chirurgical sau prin GK.
Reluarea activităţii profesionale se poate face după 3-4 săptămâni, mai târziu dacă aceasta presupune eforturi fizice.
Prognostic
Care este prognosticul?
Prognosticul vital este bun, neurinomul de acustic fiind o tumoră benignă, care recidivează doar în cazuri excepţionale. Speranţa de viaţă nu este modificată. Pacienţii operaţi de neurinom de acustic pot desfăşura o viaţă normală, fără restricţii.
Dacă auzul este deja pierdut sau foarte mult afectat, recuperarea nu se produce. De regulă pacienţii compensează bine cu urechea sănătoasă şi se obişnuiesc repede; în cazul pacienţilor cu neurofibromatoză tip 2, cu NA bilaterale, există un risc considerabil de pierdere completă a auzului.
Pareza facială incompletă postoperatorie datorată mobilizării nervului se remite în 1-2 luni; dacă însă nervul este secţionat, pareza va fi completă și persistentă, fiind necesare proceduri de anastomoză facial-hipoglos.
La BRAIN Institute tratăm fiecare pacient în mod individual, nu ca un caz dintr-o lungă serie. Reuşim astfel să ne concentrăm eforturile pentru a asigura un maxim de confort şi siguranţă pentru pacient şi familia sa. În cele din urmă, scopul nostru este să tratăm un om, nu o boală.